Écho-anatomie du plan médial
Moins analysée et donc moins connue, la face médiale du coude est le siège de pathologies variées qui ne se résument pas à la tendinopathie épicondylienne médiale, même si celle-ci reste la plus fréquente.
La connaissance précise de ces entités pathologiques, associée à une imagerie rigoureuse dans laquelle l’échographie tient un rôle primordial, permet une précision diagnostique et thérapeutique optimale.
Le rôle de l’échographie n’est pas le diagnostic de l’enthésopathie épicondylienne médiale (épicondylite médiale, golf elbow, etc.), qui est fait cliniquement, mais l’examen ultrasonore permet :
- d’éliminer les autres causes de douleurs médiales du coude et en particulier les lésions nerveuses, ligamentaires et articulaires ;
- de préciser les lésions tendineuses : vascularisation, topographie exacte, fissuration, désinsertion en contraction ;
- de guider un geste thérapeutique.
Réalisation de l’examen
Dans tous les cas, un bilan radiographique standard du coude est indispensable pour ne pas méconnaître des lésions osseuses focales, pour visualiser d’éventuelles arthropathies, voire des calcifications des parties molles.
L’échographie est en règle générale l’examen décisif dans la plupart des pathologies médiales du coude [1].
La technique d’examen doit être systématique pour pouvoir être reproductible mais il faut que cette analyse soit toujours comparative, statique et dynamique.
Classiquement, la distinction des insertions des tendons épicondyliens médiaux à leur insertion est rarement faite, mais il est possible de les démembrer dans la plupart des cas [2]. Comme en latéral, déterminer avec précision la zone atteinte paraît donc être le premier défi de l’échographie de la face médiale du coude.
Le ligament collatéral médial fait systématiquement partie de cette analyse médiale ; il est un facteur fondamental de la stabilité du coude et est parfaitement individualisable en échographie. De même, le nerf ulnaire est systématiquement analysé à chaque étude médiale. Ce chapitre étant consacré à l’analyse tendineuse, les pathologies nerveuses et ligamentaires n’y seront pas reprises.
Afin d’individualiser au maximum les différents éléments du tendon commun, d’être le plus reproductible possible et d’effectuer un examen strictement comparatif, il est préférable d’étudier chaque face médiale en positionnant [1] :
- les avant-bras en supination ;
- les coudes fléchis à 90° (figure 1).

Figure 1. Importance de la position pour l’étude épicondylienne médiale : supination + flexion à 90°.© Jean-Louis Brasseur
La flexion et la supination sont importantes pour l’analyse frontale afin de « séparer » au maximum les zones d’insertion des éléments du tendon conjoint des fléchisseurs car les tendons sont plus difficiles à individualiser de manière reproductible en extension et en pronation.
Cette position en flexion et en supination permet également une analyse strictement comparative dans le plan longitudinal et le plan axial avec et sans contraction (serrage du poing).
La position en pronation, main à plat sur la table, qui « enroule » les différents muscles fléchisseurs les uns autour des autres, est réservée à l’analyse Doppler et à la détection de certaines fissures qui « s’ouvrent » dans cette position « détendue » (figure 2).
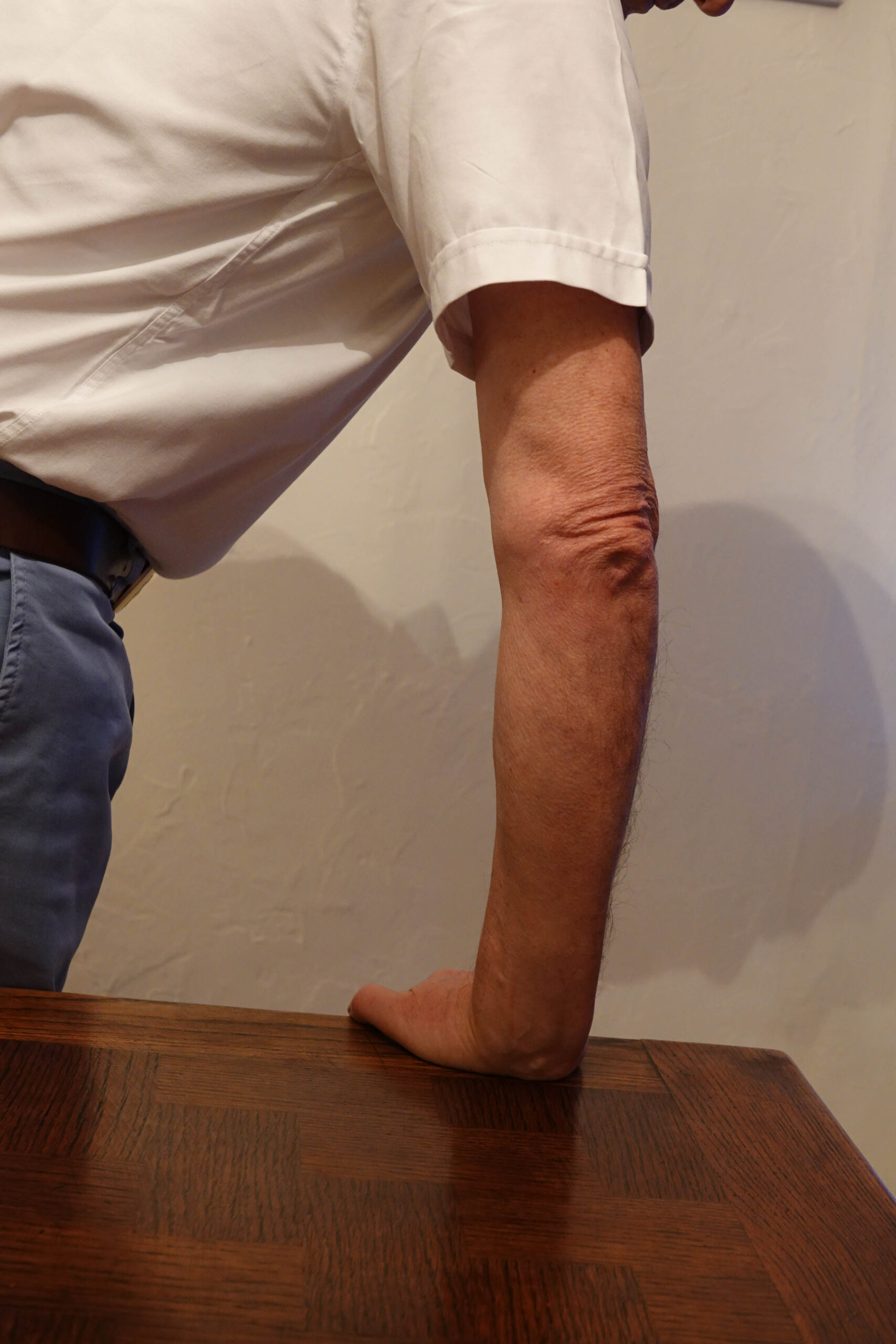
Figure 2. Position pour l’étude Doppler : avant-bras fléchi, détendu et main à plat sur la table.© Jean-Louis Brasseur
En pratique, il faut donc demander au patient de poser les coudes sur une table en positionnant de manière symétrique les bras en avant avec les coudes fléchis à 90° et les avant-bras en supination (figure 3), ce qui permet d’effectuer les coupes frontales (parallèle à l’axe de l’avant-bras) et axiales (perpendiculaire à cet axe) des insertions tendineuses (figure 4).

Figure 3. Position pour le démarrage de l’étude médiale comparative : coudes posés sur la table en supination et en flexion à 90°.© Jean-Louis Brasseur
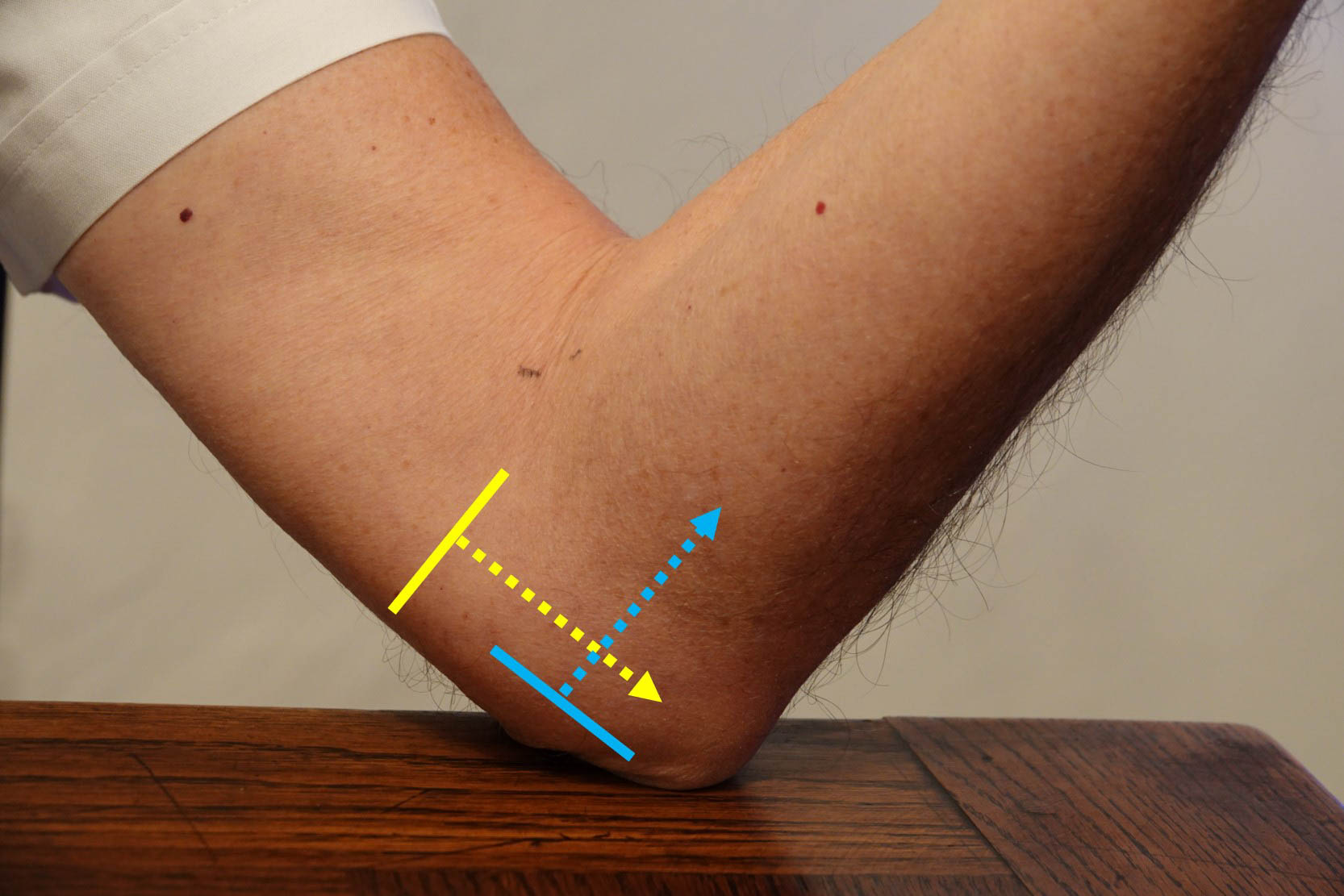
Figure 4. Balayage frontal dans l’axe de l’avant-bras (flèches jaunes) et axial (flèches bleues) perpendiculaire à l’axe de cet avant-bras.© Jean-Louis Brasseur
On positionne ensuite, successivement de chaque côté, la paume de la main sur le plan d’examen en demandant au patient de laisser « reposer » son avant-bras pour que la zone d’insertion soit la plus détendue possible et, dans cette position (voir figure 2), on recommence l’analyse tendineuse dans le plan longitudinal puis dans le plan axial à la recherche d’une hypervascularisation au Doppler voire d’une fissuration de l’enthèse car on sait qu’elles peuvent parfois « s’ouvrir » en cas de détente.
Anatomie et écho-anatomie
Deux tendons médiaux s’insèrent sur l’épicondyle médial : le tendon du rond pronateur (RP) et le tendon commun des fléchisseurs (TCF) [3].
Le rond pronateur a deux origines, l’une sur l’épicondyle médial dans sa portion antérieure (chef huméral) et l’autre sur le processus coronoïde (chef ulnaire) [1]. Son insertion humérale est la plus crâniale à hauteur de la crête supracondylienne.
Le TCF rassemble :
- le tendon fléchisseur radial du carpe (FRC) (flexor carpi radialis ou FCR) qui est le plus crânial des tendons du TCF ;
- le tendon fléchisseur superficiel des doigts (FSD) (flexor digitorium superficialis ou FDS), plus distal ;
- le tendon palmaire (P) (palmaris longus ou PL) superficiel et très inconstant ;
- le tendon fléchisseur ulnaire du carpe (FUC) (flexor carpi ulnaris ou FCU) qui s’insère à la face postérieure de la crête épicondylienne.
Les travaux d’Omoumi et al ont montré que l’on parvient à différencier ces différents composants du TCF grâce à une technique et une analyse spécifiques [2].
La vue de l’épicondyle médial permet d’objectiver la disposition systématisée des insertions tendineuses, les tendons fléchisseurs ulnaire et radial du carpe entourant le tendon fléchisseur superficiel des doigts [1, 2] (figure 5).
![Figure 5. Insertions tendineuses sur le versant médial du coude (selon Omoumi [2] avec autorisation).](https://admin.docteurimago.fr/app/uploads/sites/2/2024/04/Formation_tendons_coudes_2-figure-5.jpg)
Figure 5. Insertions tendineuses sur le versant médial du coude (selon Omoumi avec autorisation).© Jean-Louis Brasseur
À condition de positionner correctement les coudes, c’est-à-dire en flexion et en supination, ces éléments sont repérés en échographie tant en frontal qu’en axial.
On distingue sur les coupes frontales, de proximal en distal [1, 2] :
- le rond pronateur (RT), insertion la plus proximale qui recouvre la crête supracondylienne (figure 6) ;
- le fléchisseur radial du carpe (FRC) qui est repéré un peu plus distalement, et dont la face superficielle est recouverte des fibres musculaires du rond pronateur (ou pronator teres, PT) (figure 7) ;
- le fléchisseur superficiel des doigts (FSD) est ensuite individualisé ; il s’attache sur la face antérieure oblique de la crête épicondylienne (figure 8) ;
- les fibres proximales du fléchisseur ulnaire du carpe (FUC) sont visualisées à la partie postérieure de son insertion distale (figure 9) ;
- le fléchisseur ulnaire du carpe (FUC) est le plus postérieur s’insérant à la face postérieure de la crête épicondylienne médiale (figure 10).
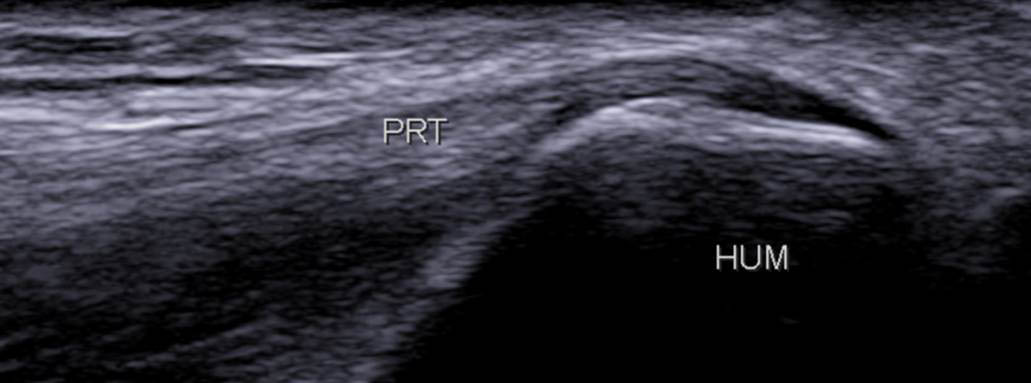
Figure 6A
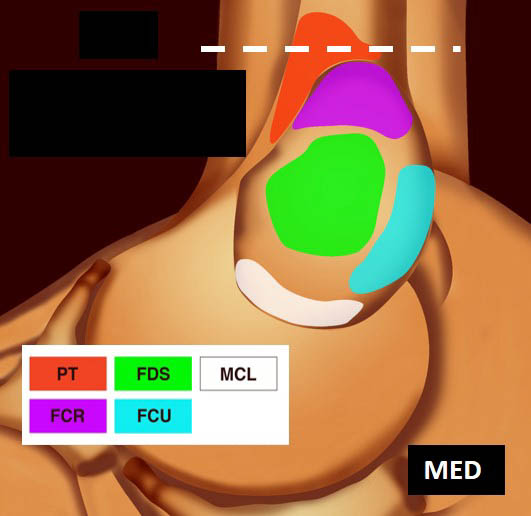
Figure 6B
Figure 6. Coupe frontale proximale du rond pronateur (PRT) qui s’insère sur la crête supracondylienne médiale (A) ; schéma correspondant (B).© Jean-Louis Brasseur
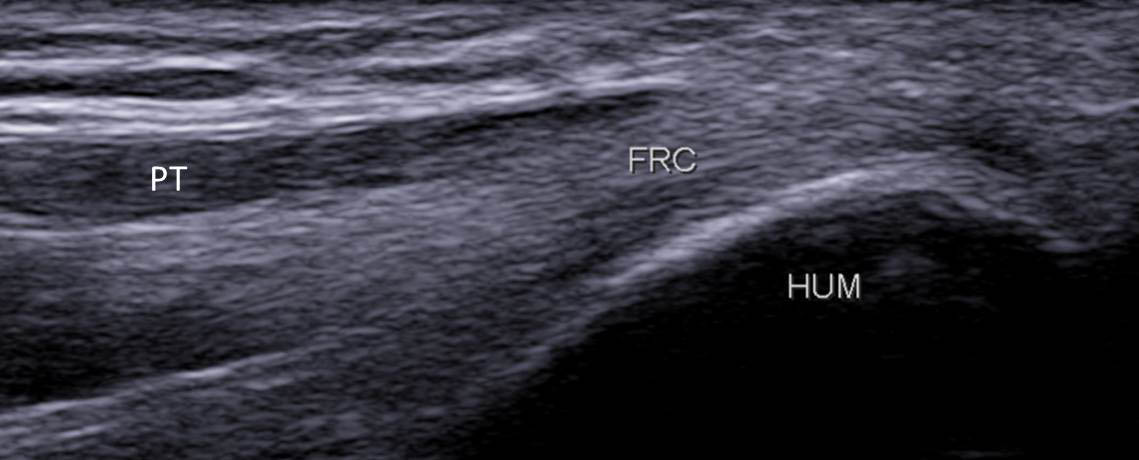
Figure 7A
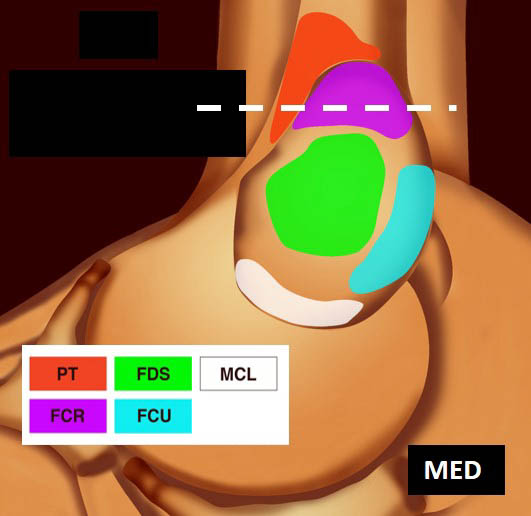
Figure 7B
Figure 7. Coupe frontale de l’attache du tendon du FRC tapissé par les fibres musculaires du PT (A) ; schéma correspondant (B).© Jean-Louis Brasseur
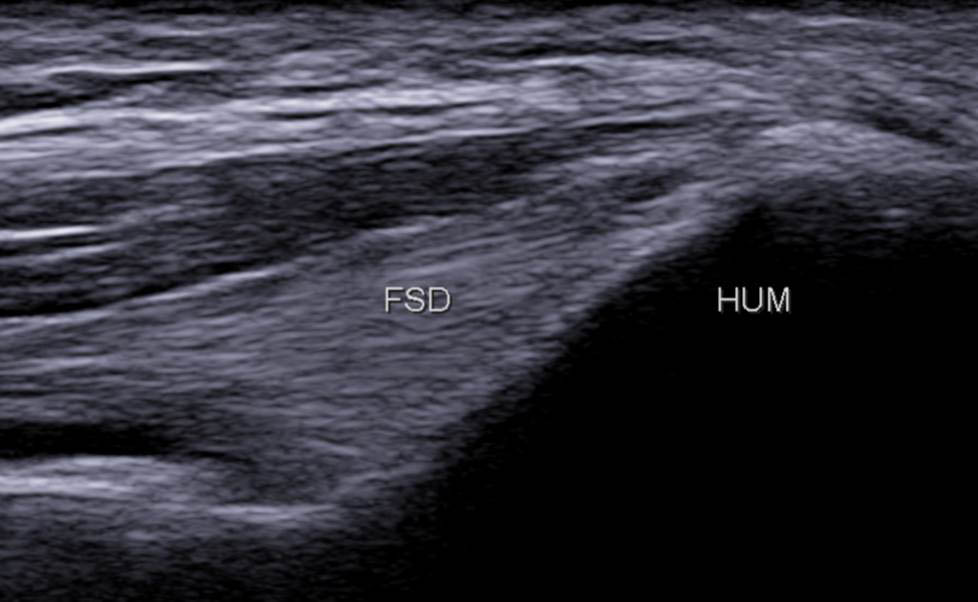
Figure 8A
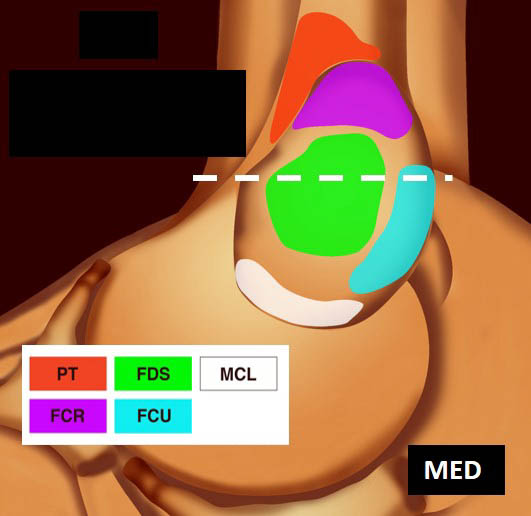
Figure 8B
Figure 8. Insertion du FSD sur la face antérieure oblique de la crête épicondylienne médiale ; on remarque que les fibres « plongent » rapidement en profondeur (A) ; schéma correspondant (B).© Jean-Louis Brasseur
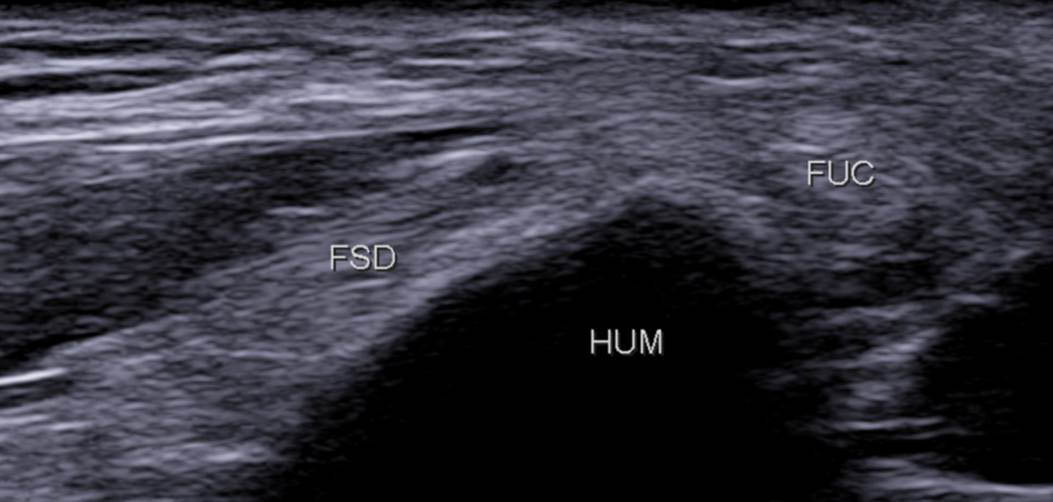
Figure 9A
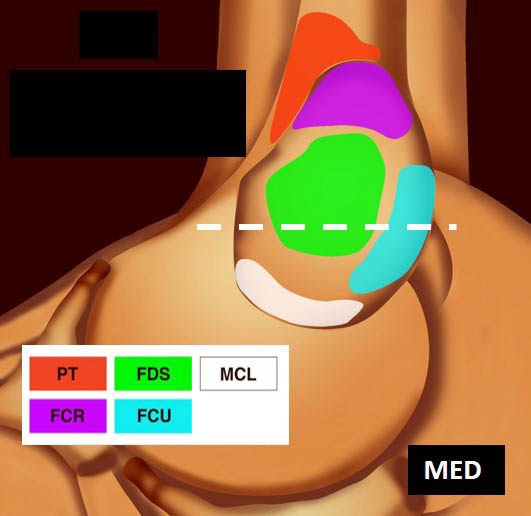
Figure 9B
Figure 9. Coupe frontale un peu plus distale montrant la crête épicondylienne médiale séparant l’attache du FSD en avant et celle du FUC en postérieur (A) ; schéma correspondant (B).© Jean-Louis Brasseur
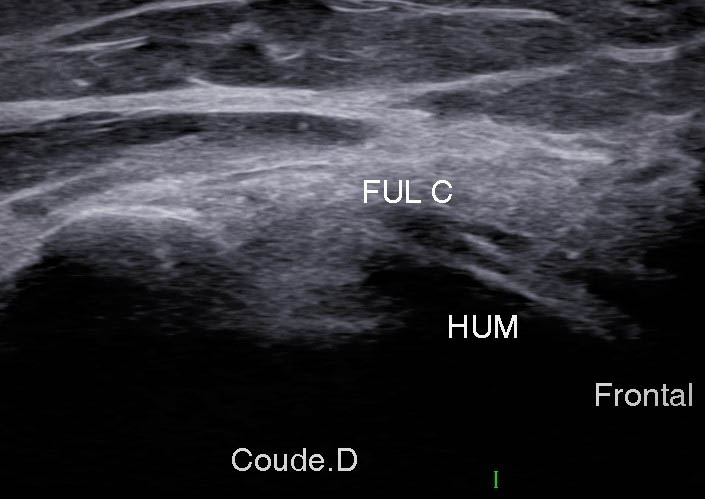
Figure 10A
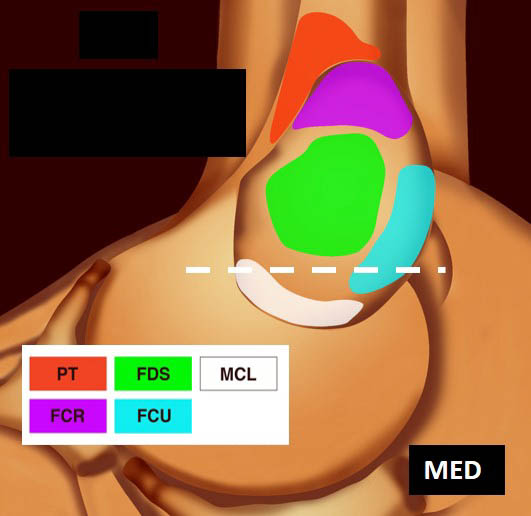
Figure 10B
Figure 10. Coupe frontale distale montrant l’insertion du FUC (FUL C) (A) ; schéma correspondant (B).© Jean-Louis Brasseur
Tous ces éléments sont ensuite analysés dans le plan axial.
Sur la coupe proximale, le rond pronateur (RP) est antérieur et le fléchisseur ulnaire du carpe FUC est postérieur en superficie du nerf ulnaire (NU) (figure 11).
Figure 11A
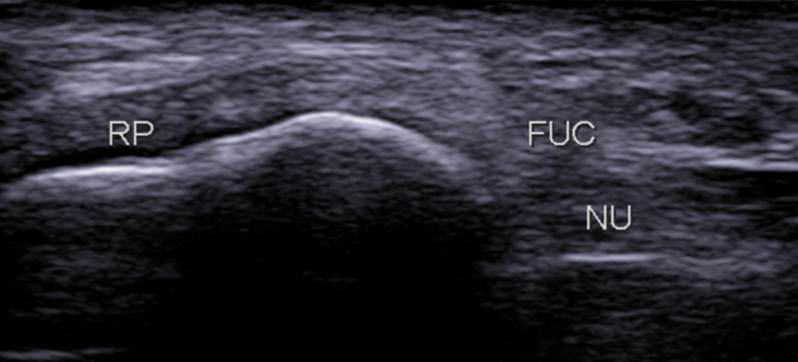
Figure 11B
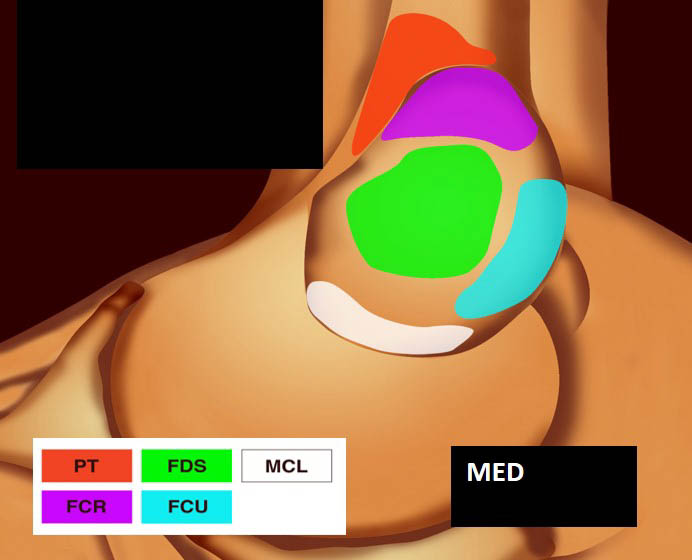
Figure 11C
Figure 11. Coupe axiale proximale montrant le RP en antérieur et le FUC (tapissant le nerf ulnaire (NU)) en postérieur.© Jean-Louis Brasseur
Sur une coupe un peu plus distale (figure 12), l’insertion du fléchisseur radial du carpe (FRC) est visualisée avec le muscle rond pronateur (RP) en avant et le tendon du fléchisseur ulnaire du carpe en arrière (FUC).

Figure 12. Un peu plus distale, cette coupe montre l’apparition de l’insertion du tendon du fléchisseur radial du carpe (FRC) s’insinuant entre le RP (qui est devenu musculaire) et la jonction myotendineuse du FUC en postérieur.© Jean-Louis Brasseur
Ensuite, plus en profondeur, apparaît le tendon du fléchisseur superficiel des doigts (FSD) (figure 13), formant avec le fléchisseur radial (FRC) du carpe un V à sommet postérieur typique, le muscle rond pronateur (RPR) est situé antérieurement entre les branches du V (figure 14).
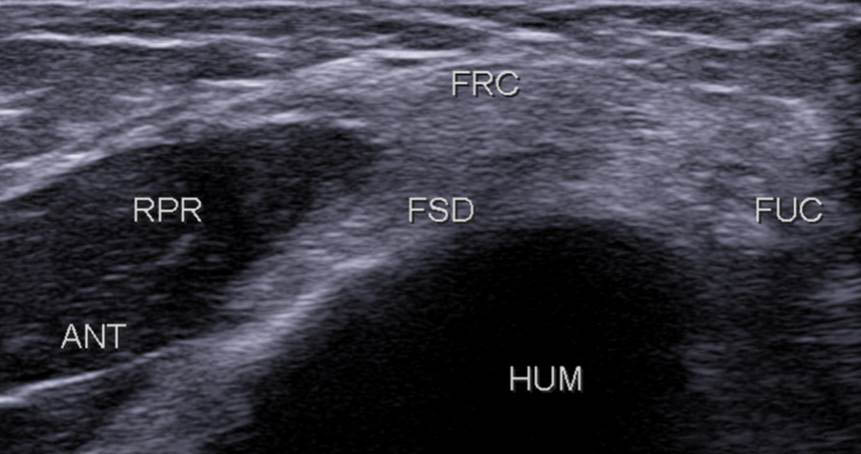
Figure 13A
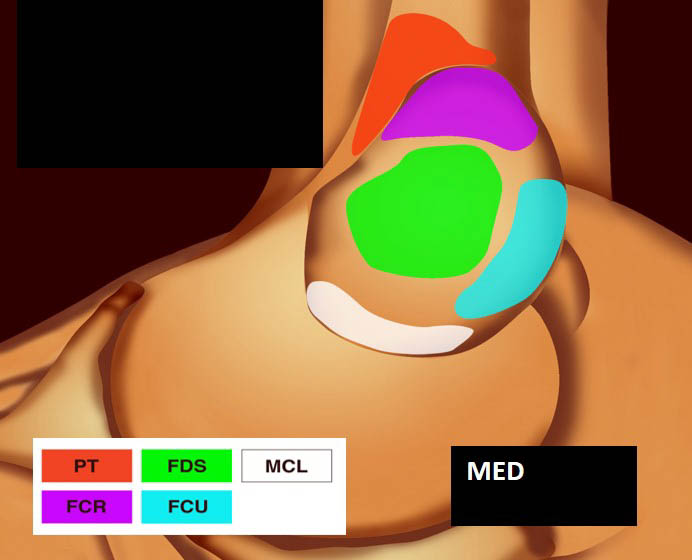
Figure 13B
Figure 13. Ensuite, le FSD est visualisé en profondeur du FRC, entre le muscle RP (RPR) en avant et le FUC en postérieur.© Jean-Louis Brasseur
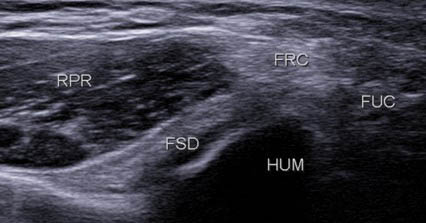
Figure 14. Les tendons du FRC (en superficie) et du FSD (en profondeur) forment un « V » à sommet postérieur renfermant le muscle RP (RPR).© Jean-Louis Brasseur
Les éléments musculaires sont repérés ensuite avec, en superficie, la petite structure ovalaire typique du muscle palmaire (PA) entouré du fléchisseur radial du carpe (FRC) en avant et du fléchisseur superficiel des doigts (FSD) en arrière ; le rond pronateur (RPR) est plus antérieur et plus profond (figure 15).
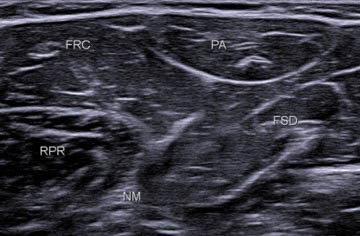
Figure 15. À la partie proximale de l’avant-bras, on visualise les différents muscles et en particulier une structure ovale superficielle, typique, (PA) qui correspond au muscle palmaire, entouré du FRC en avant et du FSD en postérieur.© Jean-Louis Brasseur
« Trucs » et images clefs
Lorsqu’on analyse les éléments tendineux strictement en flexion et en supination (voir description ci-dessus), certaines images sont faciles à repérer.
Dans le plan frontal :
- le premier élément tendineux visible (l’insertion la plus proximale) est le rond pronateur dont les fibres restent superficielles ;
- l’insertion du fléchisseur superficiel des doigts est profonde et s’effectue sur la crête épicondylienne oblique ;
- le tendon le plus postérieur est le fléchisseur ulnaire du carpe.
Dans le plan axial :
- il existe un V à sommet postérieur formé en superficie par le tendon du fléchisseur radial du carpe et en profondeur par celui du fléchisseur superficiel des doigts ; le muscle rond pronateur vient s’insinuer entre les branches du V ;
- au tiers supérieur de l’avant-bras, la portion proximale du muscle palmaire est superficielle et présente un aspect ovoïde relativement constant et typique permettant de repérer ce muscle facilement ; il suffit ensuite de « remonter » doucement pour le voir s’accoler à la face postérieure du muscle du fléchisseur radial du carpe qui est donc plus antérieur. Le muscle fléchisseur superficiel des doigts est postérieur au palmaire et celui du rond pronateur est plus antérieur et plus profond.
Cette différenciation n’est pas que théorique car, en respectant les règles vues pour la réalisation des clichés (flexion et supination) et en sachant que ces lésions peuvent atteindre plusieurs insertions, il est possible de différencier :
- les lésions proximales et antérieures (RP) (figure 16) ;
- les lésions postérieures (FCU) (figure 17) ;
- les lésions profondes (FSD) (figure 18, tableau 2).
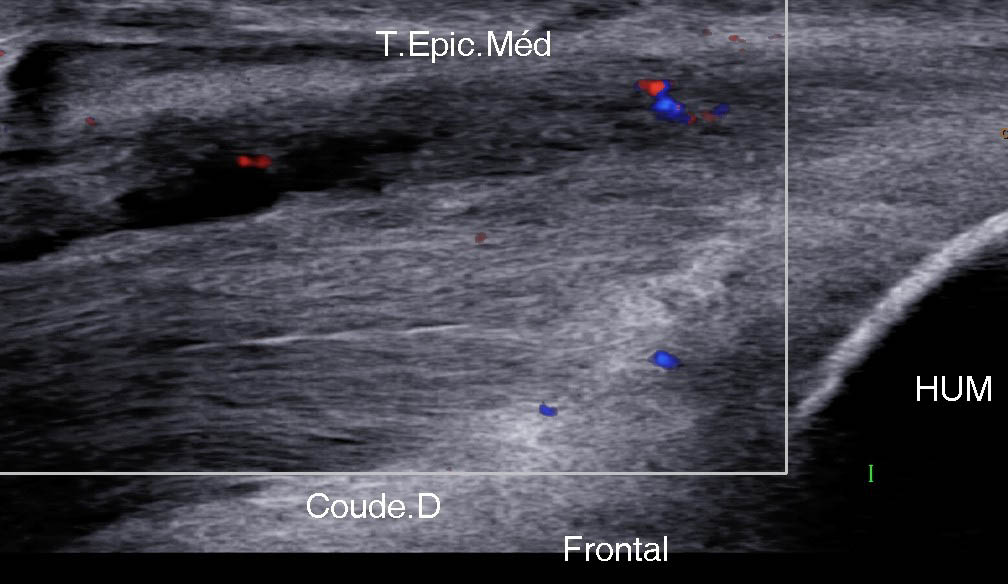
Figure 16A
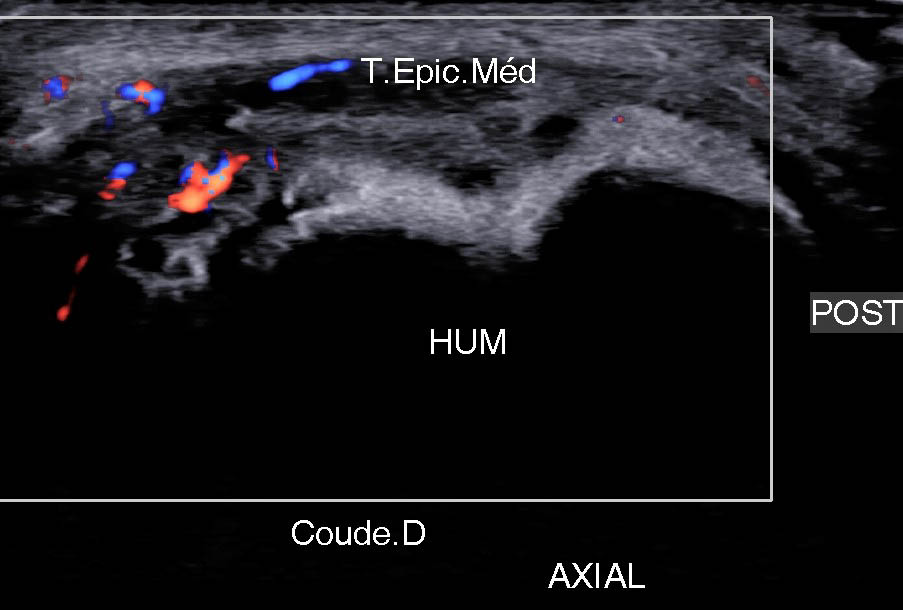
Figure 16B
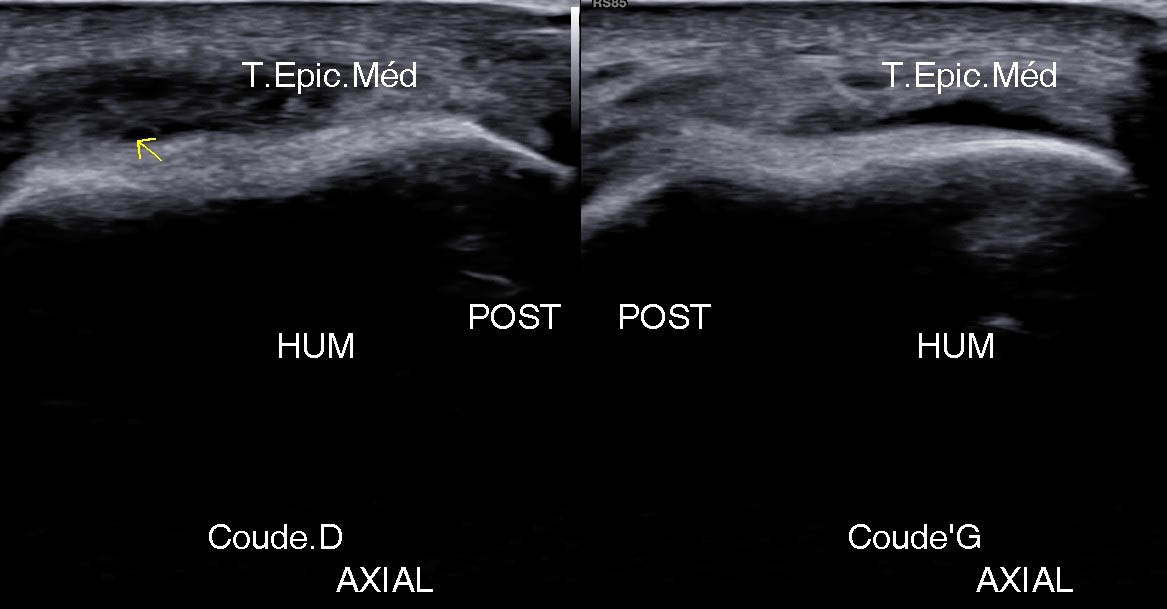
Figure 16C
Figure 16D
Figure 16. Lésion proximale et antérieure atteignant le RP sur une vue frontale (A), axiale (B) et axiale comparative (C) ; autre patient montrant une discrète lésion de la jonction myotendineuse de ce RP (D).© Jean-Louis Brasseur
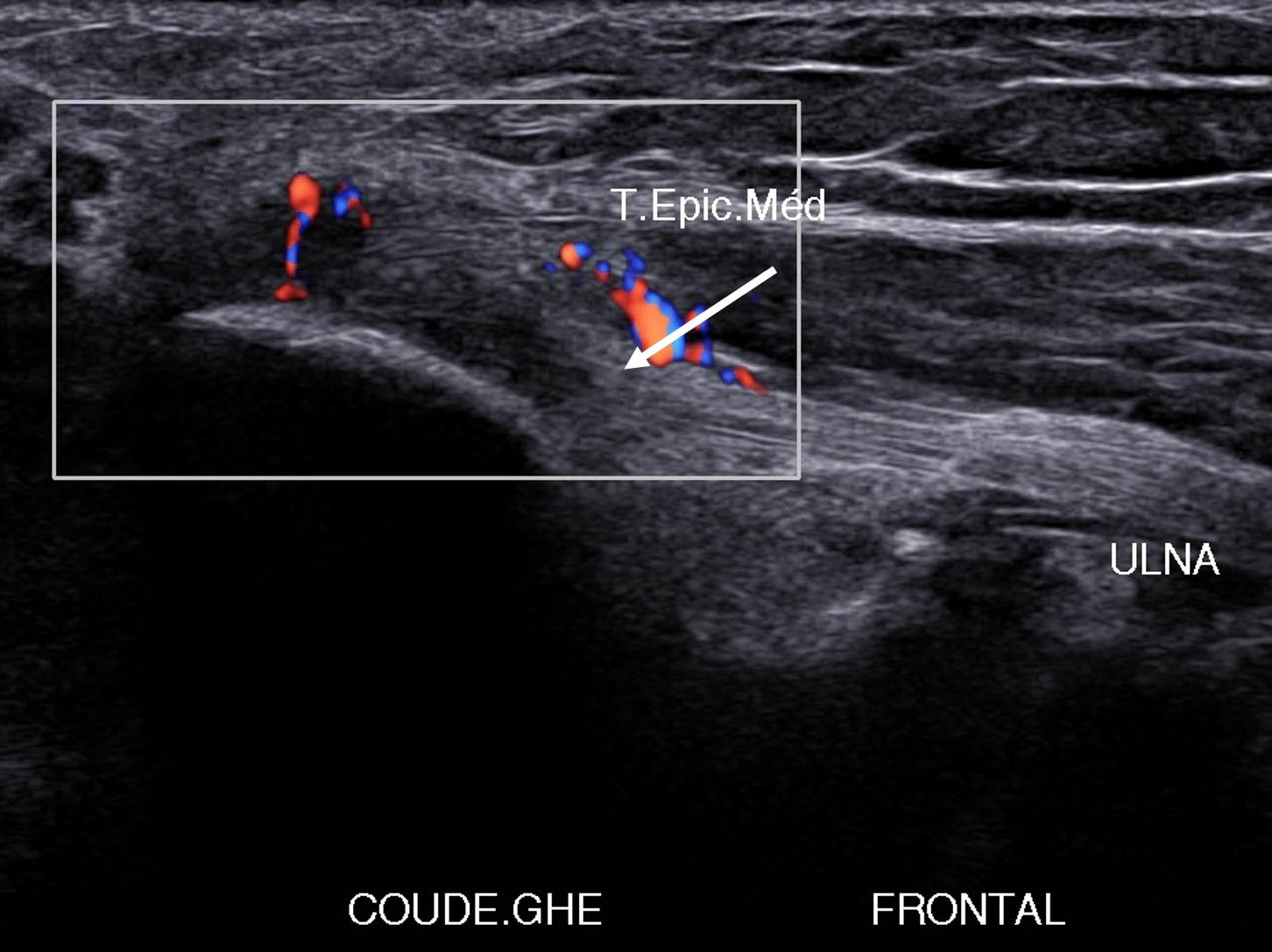
Figure 17. Lésion postérieure et distale atteignant l’insertion proximale du FUC avec atteinte de l’attache humérale du ligament collatéral médial.© Jean-Louis Brasseur
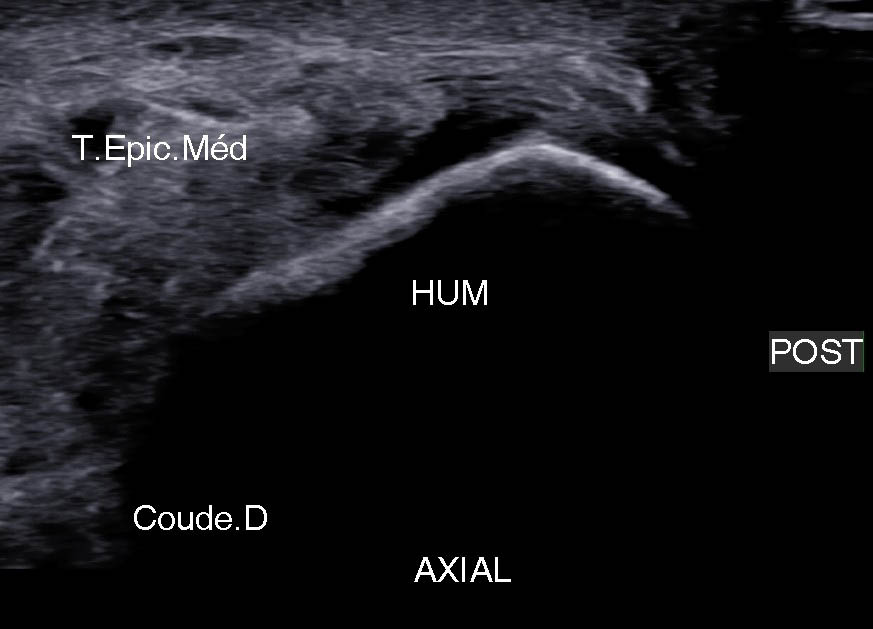
Figure 18. Lésion profonde de l’insertion du FSD à son attache sur la face antérieure de la crète épicondylienne médiale.© Jean-Louis Brasseur
| Frontal | · RP premier élément tendineux visible
· Insertion du FSD profonde et nettement oblique · FUC est le plus postérieur |
| Axial | · « V » à sommet postérieur formé par le tendon du FRC en superficie et le FSD en profondeur ; le muscle RP est entre les branches du « V »
· Aspect ovoïde, superficiel, du muscle palmaire entouré du FRC en avant et du FSD en arrière |
Conclusion
Les connaissances en matière d’échographie du versant médial du coude se sont considérablement enrichies ces dernières années et cette technique contribue de manière majeure au démembrement des pathologies tendineuses avec des implications thérapeutiques pour les patients.
Les différents éléments des tendons épicondyliens médiaux sont individualisés avec précision en échographie si l’on prend soin de positionner les coudes en supination et en flexion à 90°. Comme à la face latérale, il ne faut jamais oublier que l’étude échographique du versant médial doit être comparative mais aussi globale en intégrant l’étude ligamentaire et nerveuse dont les pathologies sont souvent associées aux atteintes tendineuses.







Discussion
Aucun commentaire
Commenter cet article