Introduction
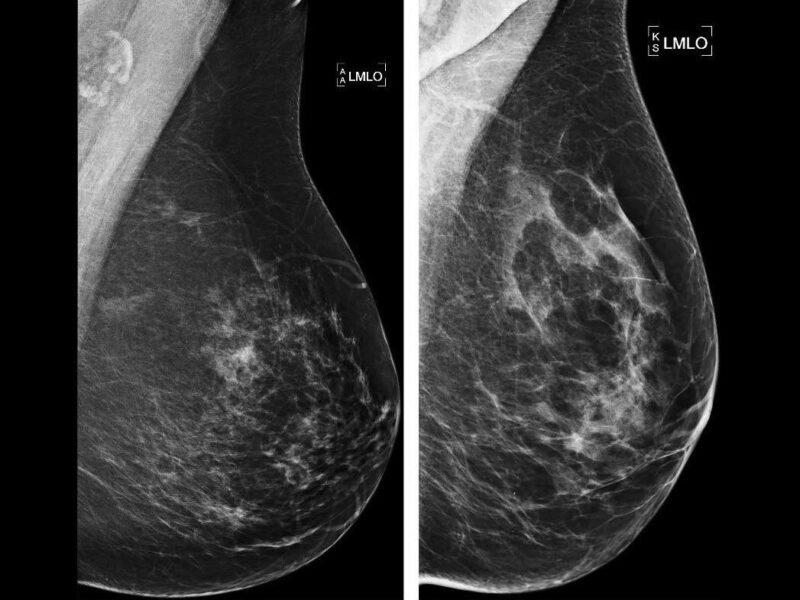
Grâce au dépistage et à l’amélioration des performances de l’imagerie mammaire, les lésions sont de plus en plus souvent détectées à un stade où elles sont infracliniques. En effet, les carcinomes canalaires in situ et les cancers du sein de moins de 10 mm représentent plus de 50 % des cancers diagnostiqués. Ceci implique une augmentation du nombre de chirurgies conservatrices, les objectifs principaux étant : l’exérèse de la tumeur avec berges saines et un résultat esthétique satisfaisant.
Lorsqu’une chirurgie conservatrice (tumorectomie) est envisagée et que la lésion n’est pas palpable, un repérage préopératoire doit être réalisé. Malgré ce repérage, le nombre de reprises chirurgicales pour berges non saines est de 15 à 20 % [1].
La réalisation d’un repérage préopératoire nécessite l’étude de l’ensemble des examens d’imagerie de la patiente, la vérification de la concordance radiologique et anatomopathologique des résultats de la biopsie, l’identification précise










Discussion
Aucun commentaire
Commenter cet article